En la entrada anterior, comenté la primera parte del artículo de AP sobre la comparación del tratamiento de la cetoacidosis diabética (CAD) entre UK y USA.
En esta entrada, la segunda parte del mencionado artículo, que va sobre el estado hiperosmolar hiperglicémico o no cetósico.
Diagnóstico
A diferencia de la CAD, los criterios diagnósticos del estado hiperosmolar hiperglicémico (en inglés, HHS) no están bien definidos. Ocurre en su mayoría, en pacientes adultos y mayores, o ancianos, y tiene una mortalidad más alta que la CAD 5 – 16%).
El HHS se instala en días a semanas. Una de sus principales características es la alteración del estado mental. Mientras en UK hay guías separadas para la CAD y el HHS, el consenso de la ADA (USA) incluye tanto la CAD como el HHS, es decir, es combinado para ambos.
La siguiente tabla muestra la comparación de los criterios diagnósticos de HHS para UK y USA:
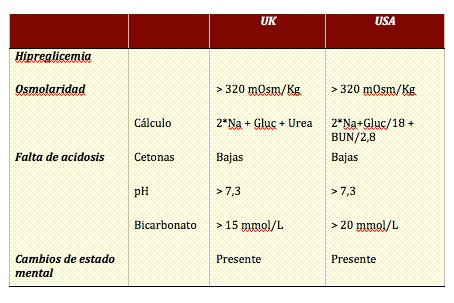
El factor que distingue el HHS es la ausencia o baja producción de cuerpos cetónicos a pesar de un estado de déficit de insulina. Por lo general, los niveles de glicemia son bastante más altos que la CAD. En UK el valor de corte es de 30 mmol/L (540 mg/dl), mientras que en USA el valor de corte es de 600 mg/dl (33,3 mmol/L).
Los pacientes con HHS están severamente deshidratados. Hay un subgrupo de pacientes que se presentan con HHS y CAD al mismo tiempo. Sin embargo, el diagnóstico de HHS implica hiperglicemia con pH mayor de 7,3 y bicarbonato de sodio de 15 mmol/L en UK, y 20 mmol/L en USA.
Las diferencias en el diagnóstico, aunque mínimas, yacen en el cálculo de la osmolaridad y en la severidad del cuadro. El valor de corte para la osmolaridad es de 320 mmol/Kg. Hay evidencia de que a partir de esa cifra se producen modificaciones del estado mental. Sin embargo, hay diferencias en el cálculo de la osmolaridad entre UK y USA: Aunque en UK sugieren no usar el BUN, y recomiendan varios métodos de cálculo de la osmolaridad, finalmente sugieren que el BUN sea incluido en el cálculo. El (BUN) no es un osmolito efectivo, dado que cruza las membranas y no tiene efecto osmótico. El consenso de USA utiliza la fórmula aceptada para el cálculo, pero no incluye el BUN:
Osmolaridad = 2*Na + Glucosa/18 + BUN/2,8
Tratamiento
El objetivo del tratamiento es corregir la deshidratación y disminuir la glicemia. Ambos abordajes – UK y USA – recomiendan monitorizar cuidadosamente la osmolaridad, para evitar los efectos deletéreos de la sobrecorrección rápida.
Ambas guías sugieren mantener los niveles de glicemia entre 15,7 mmol/L y 16,9 mmol/ L (USA 250 a 300 mg/dl) y 10 a 15 mmol/L (180 a 270 mg/dl en UK). Los depósitos de K están disminuidos, por lo que se sugiere corregir el nivel de potasio si este es de 3,3 mEq/L o menos y no administrar potasio si el nivel es de 5,5 mEq/L. Las guías difieren en la elección del líquido a administrar y el momento de inicio de la administración de insulina.
UK
Las guías en UK sugieren utilizar suero salino 0,9%, 1 L en la primera hora y ajustar infusión y tipo de líquidos de acuerdo al descenso de la osmolaridad (3 – 8 mOsm/Kg/h) después de la primera hora y por 6 horas, con descenso de glucosa en 5 mmol/L/h (90 mg/dl/h). El uso de suero salino 0,45% (no glucosado) no se recomienda. Se hace excepción si la osmolaridad no desciende con una adecuada administración de líquidos. Indican iniciar la perfusión de insulina ajustada a peso a tasa fija de 0,05 U/kg/h, una vez deje de disminuir la glicemia en respuesta a la administración de suero.
USA
Las guías ADA recomiendan iniciar la administración rápida de 1 – 1,5 L de solución salina 0,9%. A diferencia de UK, recomiendan iniciar suero salino medio normal (0,45%) si el sodio está elevado. Hay recomendaciones para cambiar el tipo de solución, de acuerdo a la osmolalidad. Recomiendan también iniciar la insulina en infusión a 0,1 U/kg/h una vez la osmolalidad deje de disminuir. También sugieren duplicar la perfusión de insulina si la glucosa no disminuye a 2,8 – 3,9 mmol/L/h (50 – 70 mg/dl/h). Una vez se alcanzan concentraciones de glucosa de 13,9 a 16,7 mmol/L (250 a 300 mg/dl), las guías ADA recomiendan disminuir la dosis de insulina a 0,02 a 0,05 U/kg/h.

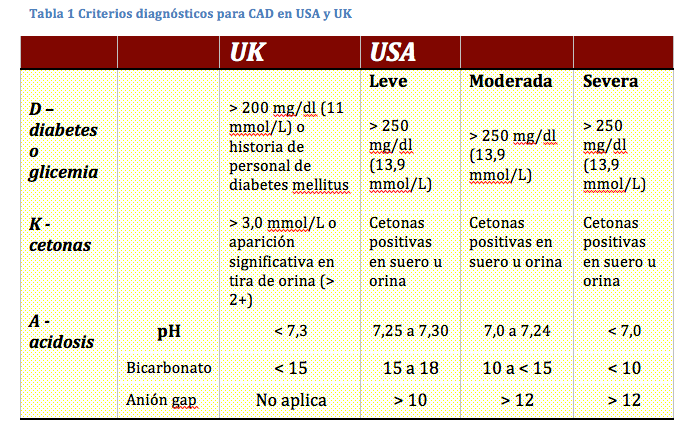
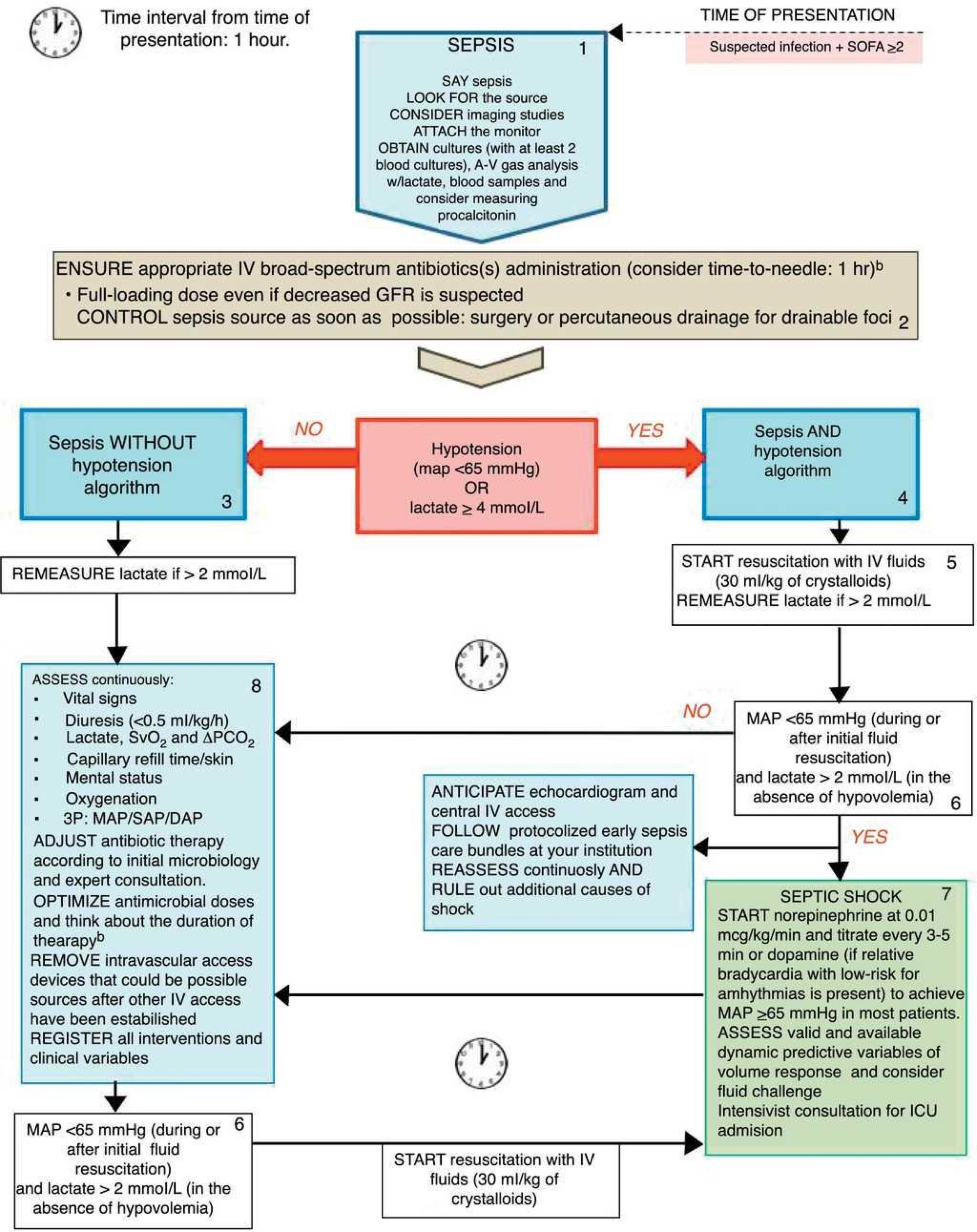 La Surviving Sepsis Campaign. A pesar de toda la campaña de descrédito y oposición a este enfoque, creo que es el abordaje más apropiado y razonable al problema de la sepsis.
La Surviving Sepsis Campaign. A pesar de toda la campaña de descrédito y oposición a este enfoque, creo que es el abordaje más apropiado y razonable al problema de la sepsis.