El paciente en shock es un paciente de urgencias
Que el paciente en shock es un paciente del ámbito de las urgencias y como tal los llamados a manejar este problema son los médicos que están en Urgencias cae en la categoría de perogrullada.
El shock es una asignatura y una condición que debería formar parte básica del currículo formativo de la especialidad de Urgencias. Así como hay especialidades que tienen su propio cuerpo formativo, el shock es una condición propia de la especialidad de urgencias. Esto obliga a los médicos que trabajan en Urgencias o Emergencias a formarse profundamente en todos los aspectos que tienen que ver con el manejo, diagnóstico y atención de los pacientes en shock, al mínimo detalle.
Las nuevas definiciones de sepsis y shock séptico
Recientemente fueron publicadas las nuevas definiciones de sepsis y shock séptico. Luego de varios (muchos) años de adaptación a unas definiciones basadas en un síndrome con poca especificidad, y del que se creía era altamente sensible, un panel de expertos ha decidido que no era adecuado el enfoque.
El panel de expertos también consideró que se daba excesivo peso a la llamada inflamación, y que dejar de incluir como sepsis al no cumplir los criterios a 1 de cada 8 casos que realmente tenían sepsis era demasiado. Uno de cada 8 es más o menos un 12 por ciento de los casos, que parece mucho. Pero también podría plantearse que los ahora antiguos criterios eran capaces de englobar a un 87% de los pacientes con sepsis de forma correcta. Es mucho más de lo que había antes. Como afirma alguien en sus críticas, es una visión de vaso medio vacío versus una de vaso medio lleno. Todo depende del punto de vista.
En mi opinión las definiciones terminan adoptando lo que en Excel (hoja de cálculo) se llama referencia circular, porque incluyen en su concepción tanto la causa como el resultado, es decir, tanto los factores como la incógnita. Además asumen la aplicación de una simplificación del SOFA llamada quickSOFA (qSOFA),fundados en la necesidad de demostrar disfunción orgánica para definir la sepsis.
Es cierta la importancia de un parámetro como la frecuencia respiratoria pero ¿no es tan inespecífico esto como lo que había antes? Qué pasa con un paciente con dolor abdominal, taquipnea, taquicardia, acidosis metabólica, que cumple los criterios nuevos de sepsis, pero realmente tiene una cetoacidosis diabética.
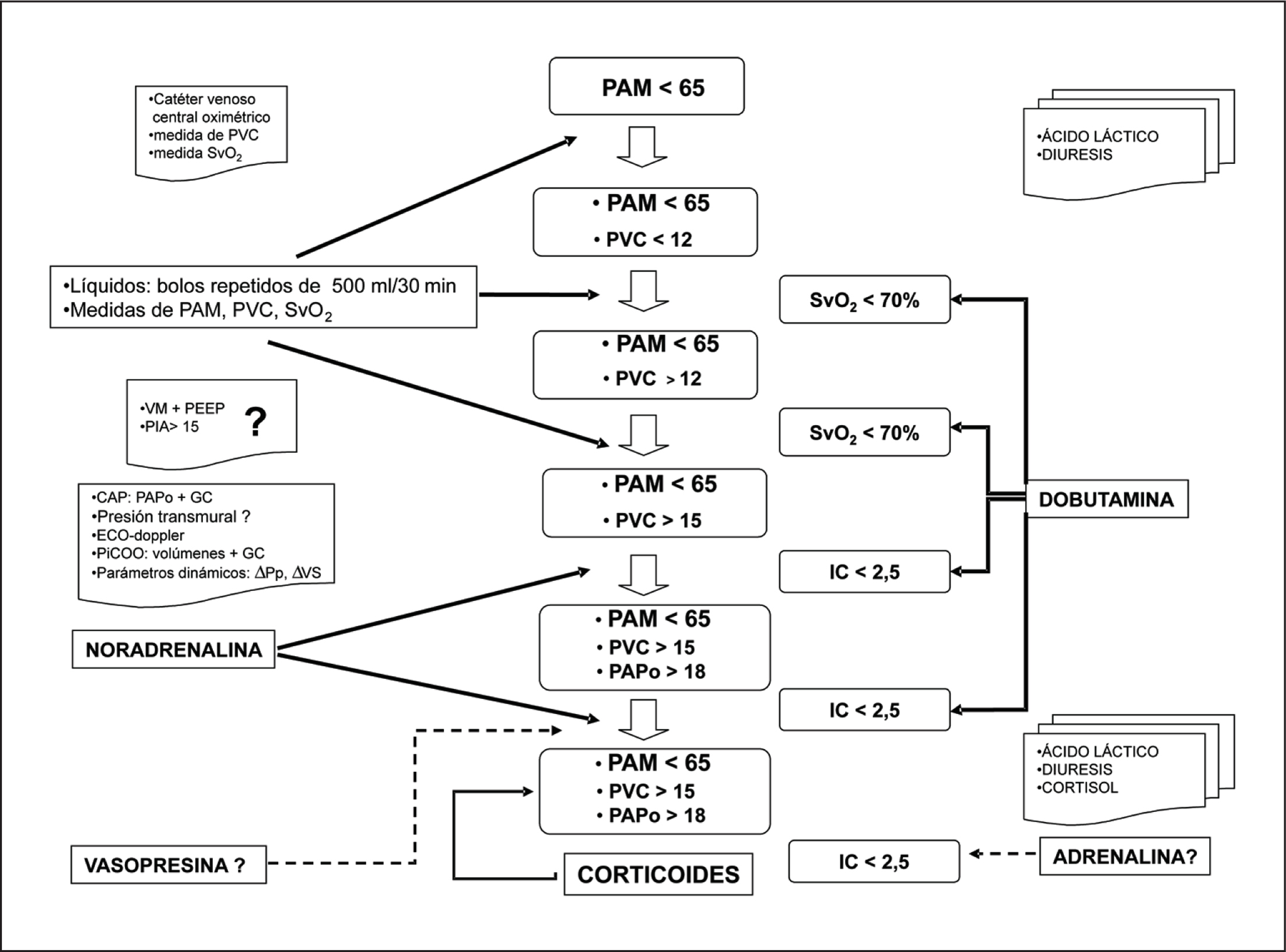
Lamento decir que las cosas no son tan simples. ¿Está el paciente en shock y por eso administramos noradrenalina? o como demanda la nueva definición: Usamos norepinefrina, ergo, el paciente está en shock. Es una gran diferencia. Porque ¿Qué pasa si nos hemos quedado cortos en la reposición hídrica? ¿Qué pasa si iniciamos la noradrenalina antes de tiempo?
En la mayoría de los procedimientos diagnósticos y terapéuticos en los pacientes críticos, la meta es actuar antes de llegar al abismo, no cuando ya estamos cayendo irremediablemente en él.
Los promotores de la nueva definición se basan en la presunción de que haya criterios para comenzar el proceso de abordaje del paciente descompensado como séptico. De acuerdo a algunos, la sepsis como síndrome no existe, es un constructo, o sea, una invención.
Es verdad que en ocasiones los criterios anteriores comprendían procesos que no eran realmente sepsis, pero la mayoría de los estados que caían dentro de la definición de sepsis eran sepsis, en una etapa suficientemente temprana para actuar y prevenir su evolución como una inmensa e imparable bola de nieve.
Los protocolos
El consenso ha surgido de, entre otras cosas, unos resultados aparentemente claros de un grupo de estudios llevados a cabo Reino Unido y Australasia. He manifestado mis reservas sobre los estudios ARISE, ProMISe y ProCESS. Mi propia posición ante el Arise y otros estudios ha quedado manifiesta en este blog desde hace casi 3 años.
Ha habido que rendirse a la evidencia, aunque sigo manteniendo que pretender la asepsia de aquellos que tratan la sepsis y el shock séptico, la ausencia de un sesgo claro, es casi imposible. Me refiero a que no hay manera de que los que enfrentan la sepsis no tengan, en lo más profundo y escondido de su mente, lo aprendido de gente como Weil, Shoemaker, etc. Así, se ha cuestionado inmisericordemente la terapia temprana guiada por objetivos (EGDT), obviando el peso de casi 30 años de investigación en las decisiones habituales de los médicos que tratan la sepsis y el shock.
Como quedó claro en la reciente Mesa sobre Shock en el congreso español de medicina de urgencias de Burgos 2016, #SEMES2016, ya no hablamos de protocolos o «etapas», pero el conferencista afirmó que «seguramente el que trata shock está siguiendo algún protocolo o cumpliendo etapas» en el manejo de la sepsis, cuando administra líquidos, inicia antibióticos, toma hemocultivos y da soporte vasoactivo.
Me gusta esto:
Me gusta Cargando...