El estudio PEITHO
El estudio PEITHO, con 1006 pacientes, comparó el uso de tenecteplase más heparina con la heparina sola en pacientes con embolismo pulmonar agudo y disfunción del ventrículo derecho. En pocas palabras, hablamos de trombolisis en pacientes con embolismo pulmonar de riesgo intermedio.
El PEITHO concluyó que hubo menos mortalidad por todas las causas y descompensación hemodinámica a 7 días entre los pacientes sometidos a fibrinolisis con tenecteplase. La diferencia respecto al grupo de heparina sola fue significativa. Sin embargo, como era de esperar, hubo más eventos hemorrágicos, incluyendo los cerebrales.
Un estudio reciente comparó el uso de heparina de bajo peso molecular con la administración de HBPM y tenecteplase en embolismo pulmonar de riesgo intermedio. Este estudio fue un paso más allá, evaluando la calidad de vida a los 3 meses.
Hubo menos resultados adversos, mejor capacidad funcional y mayor calidad de vida a 3 meses.
Complicaciones de la trombolisis
De manera persistente, la hemorragia intracraneal se presenta en 1,9 a 2,2% de los pacientes. La edad y las comorbilidades se asocian a un mayor riesgo de complicaciones hemorrágicas. En el PEITHO hubo accidentes cerebrovasculares hemorrágicos y hemorragias no intracraneales en 2% de los casos, en comparación con solo 0,2% en el grupo placebo.
La trombolisis a dosis reducida
¿Qué se puede hacer para paliar esta situación? La trombolisis a dosis completa tiene complicaciones hemorrágicas que pueden ser vitales o, como se dice, amenazantes para la vida. Eso hace que esta opción no goce de popularidad y sea ignorada, aún en estados de shock.
Por tanto se ha intentado establecer estrategias alternativas, sobre todo en pacientes que pudieran tener contraindicaciones relativas para la trombolisis, pero que claramente obtendrían beneficios de la misma.
Es recomendable considerar la mayoría de las contraindicaciones de la trombolisis como relativas en caso de embolismo pulmonar de alto riesgo vital.
[su_note note_color=»#c3e097″ text_color=»#3d2727″ radius=»10″]considerar la mayoría de las contraindicaciones de la trombolisis como relativas en caso de embolismo pulmonar de alto riesgo vital. [/su_note]
Una de las estrategias es disminuir la dosis de trombolisis o también denominada trombolisis a dosis endovenosa reducida. A propósito de esta estrategia al menos dos estudios han utilizado rtPA a la mitad de dosis. Sharifi en el estudio MOPPET trial, sobre 121 pacientes con embolismo pulmonar «moderado», o Wang et al en 118 pacientes con inestabilidad hemodinámica y embolismo pulmonar masivo, obtuvieron resultados similares en seguridad, abriendo la puerta a esta opción.
El embolismo pulmonar agudo de riesgo intermedio en pacientes normotensos con disfunción del ventrículo derecho es un dilema. Su mortalidad es del 3%, como ocurre en el infarto agudo de miocardio. En estos pacientes existe beneficio en reducir la carga sobre el ventrículo derecho y la presión en la arteria pulmonar. Volvemos a las conclusiones del estudio PEITHO.
Trombolisis dirigida por catéter
La trombolisis a baja dosis dirigida por catéter es una opción terapéutica en aquellos pacientes de alto riesgo, cuando hay contraindicaciones. Permite aumentar la seguridad manteniendo el beneficio de la terapia, al ser aplicada directamente en el sitio de la obstrucción. De esta manera se pretende evitar la acción sistémica del agente trombolítico, maximizando la acción sobre el trombo.
La trombolisis a baja dosis catéter-dirigida permite reducir la postcarga del VD y mejorar el tamaño y función del mismo, con menos riesgo.
Una variante utiliza la trombolisis a baja dosis catéter-dirigida asistida por ultrasonido. Se trata de un procedimiento cuyos bemoles principales, no obstante, son que requiere un laboratorio de hemodinamica, destreza y práctica del operador y una serie de etapas que no están al alcance de cualquier hospital. En resumen, luego del cateterismo de las arterias pulmonares, de medir la presión arteiral pulmonar y de realizar el angiograma pulmonar, una sonda de ultrasonido de alta frecuencia y bajo poder se inserta en el trombo. La emisión de ultrasonido «expone» las uniones de fibrina a la acción del trombolítico, mejorando la eficacia del mismo.
En caso de contraindicación
Las opciones siguientes no corresponden al objetivo de esta entrada, pero es necesario mencionarlas.
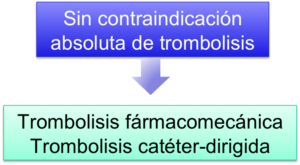
En caso de contraindicación absoluta de trombolisis las opciones de intervención son:
- Fragmentación del trombo
- Trombectomía rheolítica con catéter dinámico
- Trombectomía por succión
- Trombectomía rotacional
Sin contraindicación absoluta:
- Trombolisis fármacomecánica
- Trombolisis catéter-dirigida
La recuperación precoz del tamaño y del desempeño del ventrículo derecho con la trombolisis catéter-dirigida parece comparable a la alcanzada con la trombolisis sistémica.
Regímenes trombolíticos aprobados para embolismo pulmonar
Cabe destacar varias cosas en este punto:
- Los regímenes acelerados son preferibles a las infusiones endovenosas prolongadas
- Es necesario detener la perfusión de heparina durante la administración de estreptokinasa y urokinasa
- La heparina puede mantenerse en el caso de rtPA
- Cuando se usa HBPM o fondaparinux la administración deheparina no fraccionada debe comenzar 12 horas después de la últimas dosis de HBPM si ésta se administra cada 12 horas, o 24 horas si es HBPM de administración diaria o se ha usado fondaparinux.
La anticoagulación con heparina no fraccionada, aunque parezca paradójico, tiene ventajas, dado que permite, en caso de necesidad, su descontinuación inmediata y revertir el efecto de la misma si así lo amerita el caso.
El 90% de los pacientes parecen responder de manera favorable a la trombolisis. Esto se aprecia tanto por la mejoría clínica como ecocardiográfica, en las siguientes 36 horas.
El mayor beneficio de la trombolisis ocurre cuando se administra en las primeras 48 horas, pero ha demostrado utilidad en pacientes sintomáticos aún por 6 a 14 días.
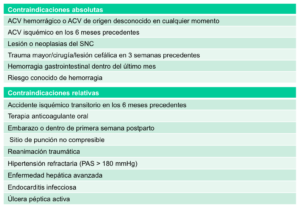
Contraindicaciones de la trombolisis
Recomendaciones
A continuación las recomendaciones de la European Society of Cardiology basadas en la evidencia disponible:
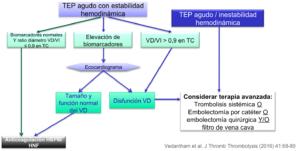
El siguiente algoritmo es sencillo pero resume el modo de actuación a la luz de la evidencia disponible:
Conclusiones
La base para la selección de la terapia de reperfusión es la estratificación del riesgo, en función de la mortalidad.
La mayoría de las contraindicaciones deberán ser consideradas relativas en embolismo pulmonar de alto riesgo vital.
Hay indicación formal de reperfusión inmediata usando trombolisis sistémica en el grupo de pacientes con embolismo pulmonar de alto riesgo o masivo.