La ventilación mecánica no invasiva (VMNI) es una no tan novedosa pero útil herramienta que puede ser aplicada en situación per-hospitalaria o en Urgencias (Emergencias) para tratar la insuficiencia respiratoria aguda en casos específicos, pero comunes en la práctica clínica.
La ventilación a presión positiva no invasiva (NIPPV) o Non-invasive positive pressure ventilation es el soporte ventilatorio aplicado a través de cánulas nasales, máscara facial total, nasal, nasal-oral u oral, sin necesidad de introducir un dispositivo en la vía aérea. Hay diferentes modos ventilatorios, entre ellos la BIPAP o CPAP, aunque técnicamente CPAP no es un modo en tanto el equipo no ejerce una acción ventilatoria más allá de la generación de presión positiva continua en la vía aérea, tal como su nombre lo indica.
Existen diversos modos de ventilación no invasiva pero la evidencia científica no diferencia entre ellos, ni siquiera entre CPAP y Bi-Level, y todas las conclusiones y datos son referidos a VMNI o NIPPV de manera genérica.
Definiciones
CPAP: Es la aplicación de presión positiva continua en la vía aérea (Continuous Positive Airway Pressure), es decir, durante todo el ciclo respiratorio, que es llevado a cabo por el paciente, con el fin de reclutar alvéolos colapsos para aumentar la capacidad residual, disminuir el trabajo respiratorio y mejorar la oxigenación.
PEEP/EPAP: Es la presión positiva respiratoria final o al final de la espiración, que corresponde a la presión alveolar inmediatamente antes de que comience la fase inspiratoria del ciclo. La aplicación de PEEP/EPAP hace que el trabajo para iniciar cada ciclo mediante la inspiración sea menor. También ayuda a disminuir el colapso alveolar y las atelectasias.
Bi-Level: Es un modo ventilatorio en el que el ciclo ocurre entre una presión positiva inspiratoria en vía aérea (IPAP) y una presión positiva espiratoria final (EPAP/PEEP). Aquí entonces hay un soporte ventilatorio y aumento de la oxigenación.
Pressure Support: Soporte de presión. Es la diferencia entre IPAP y EPAP. Es una presión diferencial entre el nivel de presión inspiratoria y el nivel de presión al final de la espiración. Los ventiladores en general permiten fijar el modo BIPAP o bi-Level, o el Pressure Support en modos diferenciados o separados. El fondo es el mismo: IPAP, EPAP y PS (diferencia de presión). Pressure Support permite mejorar el volumen corriente o Volume Tidal.
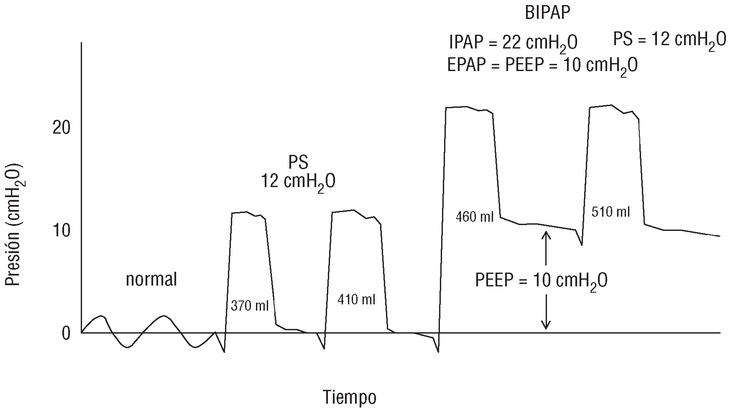
Entonces BIPAP o Bi-Level permite actuar sobre el Vt o volumen corriente, el trabajo respiratorio y la oxigenación; CPAP sobre la oxigenación y el trabajo respiratorio. Esto es importante a la hora de decidir a quienes aplicar qué modo ventilatorio de VMNI, e incluso si es aplicable.
En la próxima entrada: ¿Quién necesita VMNI?